Herzlich Willkommen
im NeuroZentrum am Königsplatz, Ihrer freundlichen und modernen neurologisch psychiatrischen Gemeinschaftspraxis mitten in Augsburg.
Unser größtes Anliegen ist es, Sie kompetent und nach höchsten medizinischen Ansprüchen zu behandeln. Hierfür bieten wir Ihnen das vollständige Spektrum der Diagnostik und Therapie in den Fachgebieten Neurologie und Psychiatrie an. Auf den folgenden Seiten finden Sie ausführliche Informationen rund um Neurologie, Psychiatrie und unsere Praxis.
Wir freuen uns auf Sie!
Benötigen Sie ein Rezept?
Nutzen Sie unsere 24 Std.-Hotline: NEU: 0821 / 5088380.

Öffnungszeiten
| Montag | 08.00 – 12.00 Uhr und 14.00 – 18.00 Uhr |
| Dienstag | 08.00 – 12.00 Uhr und 14.00 – 18.00 Uhr |
| Mittwoch | 08.00 – 12.00 Uhr |
| Donnerstag | 08.00 – 12.00 Uhr und 14.00 – 18.00 Uhr |
| Freitag | 08.00 – 12.00 Uhr |
team
Wir sind für Sie da
Vielfältige Leistung und moderne Therapien, stets im vertrauensvollen Austausch mit unseren Patienten – das ist unser Anspruch.
 Dr. med. Torsten Müller
Dr. med. Torsten MüllerFacharzt für Neurologie und Nervenheilkunde
 Dr. med. Markus Schmid
Dr. med. Markus SchmidFacharzt für Neurologie, Psychiatrie und Psychotherapie
 Anna-Lena Aldenhoff
Anna-Lena AldenhoffFachärztin für Psychiatrie und Psychotherapie
Neurologie
Die Neurologie befasst sich vorwiegend mit Veränderungen, die das Nervensystem und die Muskulatur betreffen. Bei Veränderungen des Nervensystems können die unterschiedlichsten neurologischen Symptome auftreten, wie Lähmungserscheinungen, Sprachstörungen, Sehstörungen oder Missempfindungen. Es können aber auch Schwindel, Kopfschmerzen, Bewegungsstörungen, Tinnitus oder epileptische Anfälle auftreten.
Unsere Aufgabe als Neurologen besteht einerseits darin, eine behandelbare Ursache für diese Veränderungen zu finden und geeignete Therapiemaßnahmen zu treffen. Andererseits geht es uns auch darum, unsere Patientinnen und Patienten bei Erkrankungen zu begleiten, für die es noch keine ursächliche Therapie gibt und ihnen dabei zu helfen, ein möglichst beschwerdefreies Leben zu führen.
Schlaganfälle gehören zu den häufigsten Erkrankungen in Deutschland und stehen bei den Todesursachen an dritter Stelle. Ursache ist ein plötzlicher Sauerstoffmangel der Nervenzellen, der meistens durch eine Durchblutungsstörung, seltener auch durch eine Hirnblutung verursacht wurde. Symptome eines Schlaganfalles können sein: Plötzliche Lähmungen einer Körperseite oder Gesichtshälfte, Koordinationsstörungen, Sehstörungen, Doppelbilder, Störungen der Sprache, des Gleichgewichts, der Wahrnehmung oder des Bewusstseins. Manchmal halten die Symptome nur kurz an (TIA), sind aber dann genauso ernst zu nehmen wie ein "großer" Schlaganfall. Ein Schlaganfall ist in der Regel ein Notfall und sollte in einer spezialisierten Klinik behandelt werden. Die Nachsorge- und Kontrolluntersuchungen können dann in vielen Fällen durch den niedergelassenen Neurologen vorgenommen werden. Auch die Feststellung des individuellen Schlaganfall-Risikos und eventuelle Vorsorgeuntersuchungen sind in unserer Praxis möglich.
Bei der Multiplen Sklerose (MS) handelt es sich um eine entzündliche Erkrankung des Gehirns und des Rückenmarks. Die Symptome können ähnlich aussehen wie bei einem Schlaganfall, entstehen aber in der Regel nicht so plötzlich und können entweder verschwinden oder bleiben. Ist das Rückenmark befallen, kann im schlimmsten Fall eine Querschnittslähmung entstehen. Untersucht man das Zentralnervensystem dann mit einer Kernspin-Tomographie, finden sich häufig Flecken im Gehirn, die den Entzündungsherden entsprechen. Die Ursachen der Multiplen Sklerose sind noch nicht vollständig verstanden, auch wenn es in den letzten Jahren große Fortschritte in der Forschung und den Behandlungsmethoden gab. Letztlich handelt es sich um eine Autoimmunerkrankung, d.h. der Körper produziert Abwehrstoffe gegen seine eigenen Zellen. Es gibt verschiedene Formen und Verläufe der multiplen Sklerose, wobei die Erkrankung in den meisten Fällen schubförmig verläuft. Oft bilden sich die Symptome wieder zurück, es können aber trotz einer Behandlung Behinderungen zurückbleiben. Wichtig ist, dass die Multiple Sklerose so früh wie möglich erkannt und von Beginn an richtig behandelt wird, weil das Fortschreiten hierdurch erheblich verzögert werden kann. Die Diagnose wird in der Regel von einem Neurologen gestellt, der auch die entsprechenden Untersuchungsmethoden zur Verfügung hat und die Therapie nach gemeinsamer Entscheidungsfindung einleiten kann. Während der Schübe muss in vielen Fällen kurzzeitig mit Cortison behandelt werden, als Dauertherapien stehen aber mittlerweile eine Vielzahl an Medikamenten zur Verfügung, unter anderem Interferone und Glatirameracetat; in speziellen Fällen auch Natalizumab, Fingolimod, Azathioprin oder Mitoxantron. Aber auch bei schon bestehenden Behinderungen bestehen Behandlungsmöglichkeiten z.B. zur Besserung einer Spastik der Muskulatur, bei rascher Erschöpfbarkeit oder bei Störungen der Ausscheidungsfunktionen.
(Quelle: Wikipedia)
Die Parkinson-Krankheit ("Schüttellähmung") ist eine Bewegungsstörung, die auf dem allmählichen Abbau von Nervenzellen in bestimmten Hirnregionen beruht. Diese Nervenzellen produzieren den Botenstoff Dopamin, der dann im übrigen Gehirn fehlt. Zunächst sind nur wenige Zellen betroffen und es kommt nur zu einer Störung der Geruchswahrnehmung. Im weiteren Verlauf können eine Verlangsamung der Bewegungsabfolge, ein Zittern der Hände ("Tremor"), eine Steifheit der Muskulatur und Gleichgewichtsstörungen hinzukommen. Zudem kommt es manchmal zu Symptomen, über die nicht so gern gesprochen wird, wie Schlafstörungen, Depressionen, Inkontinenz und Veränderung der Sexualfunktionen. In manchen Fällen kann sich aus einer Parkinson-Krankheit auch eine Demenz entwickeln. Es gibt spezielle Parkinson-Formen und Erkrankungen, die ähnlich aussehen, aber eine andere Ursache haben und auch anders behandelt werden müssen. Aus diesem Grund sollte stets ein Neurologe die Diagnose stellen und die entsprechende Therapie einleiten. Eine Parkinson-Krankheit sollte frühzeitig erkannt und behandelt werden. In manchen Fällen reicht es aus, das fehlende Dopamin zu ersetzen, oft ist jedoch eine komplizierte und individuelle Therapie erforderlich, um die Symptome der Krankheit abzumildern. Die Therapie sollte auch dem Verlauf der Krankheit angepasst und immer wieder neu überdacht werden. Eine ursächliche Behandlung ist leider noch nicht bekannt.
Bei der Epilepsie treten für Außenstehende teilweise dramatisch erscheinende Anfälle auf, die mit einer Bewusstseinsstörung, Überstreckungen und Verkrampfungen des Körpers ("großer Anfall" oder "Grand mal Anfall") einhergehen können. Die Betroffenen beißen sich dabei manchmal sogar die Zunge, sind einige Minuten lang nicht mehr kontaktfähig und wachen erst wieder langsam auf. Es gibt aber auch Anfallsformen, bei denen es nur zu kurzen Bewusstseinsstörungen ("Absencen") oder vorübergehenden Zuckungen im Bereich eines Körperteils kommt. Eine Epilepsie kann als eigene Krankheitsform von früher Jugend an bestehen, ohne dass eine bestimmte Ursache gefunden wird. Epileptische Anfälle können aber auch Folge einer anderen Krankheit sein, z.B. eines Schlaganfalls, einer Demenz, einer Alkoholabhängigkeit oder eines Hirntumors. Aus diesem Grund sollte bei Auftreten von epileptischen Anfällen, insbesondere im mittleren und höheren Lebensalter, immer nach einer Ursache geforscht werden. Die meisten Formen der Epilepsie lassen sich mittlerweile gut behandeln, wobei eine dauerhafte Medikamenten-Einnahme und eine vertrauensvolle Zusammenarbeit zwischen Arzt und Patient notwendig sind. Viele unserer Patientinnen und Patienten werden dann bei guter Einstellung vollständig anfallsfrei und führen ein ganz normales Leben.
Oft beginnt es mit einem "Hexenschuss", im schlimmsten Fall können aber unerträgliche Schmerzen mit Ausstrahlung in die Beine entstehen, die über Tage, manchmal sogar Wochen und Monate fortbestehen und sich bei jeder Bewegung bemerkbar machen. Alarmzeichen sind Lähmungen, Missempfindungen, Taubheitsgefühle in den betroffenen Gliedmaßen, Störungen beim Stuhlgang oder Wasserlassen. Es muss aber nicht immer ein Bandscheibenvorfall hinter dieser Art von Beschwerden stehen - und selbst wenn es so ist, hilft eine Operation nicht immer weiter. In den meisten Fällen reicht schon eine gute Schmerztherapie oder Krankengymnastik aus, um die Symptome erträglich zu machen. Ihr Neurologe kann Sie hier unabhängig beraten und auch feststellen, ob eine schwerwiegende Schädigung der Nerven vorliegt.
Kopfschmerzen in irgendeiner Form hat so gut wie jeder schon einmal gehabt, aber was tun, wenn sie so häufig kommen, dass es kaum noch auszuhalten ist? Wenn Sie unerträglich stark werden? Oder wenn sie nur einseitig auftreten, aus heiterem Himmel kommen, mit seltsamen Lichterscheinungen oder Missempfindungen und Sprachstörungen verbunden sind? Etwa 4-5% Prozent der deutschen Bevölkerung leiden unter täglichen, ca. 70% unter episodischen oder chronischen Kopfschmerzen. Die Ursachen können sehr vielfältig sein. In den meisten Fällen liegt zwar keine bedrohliche Erkrankung zugrunde, die Schmerzen können aber den Lebensalltag der Betroffenen erheblich beeinträchtigen. Ihr Neurologe kann Ihnen dabei helfen, herauszufinden, um was für eine Art von Kopfschmerz es sich handelt und welche Therapiemöglichkeiten existieren.
Das Auftreten von Schwindel ist sicher einer der häufigsten Gründe für einen Besuch beim Neurologen. Insbesondere ältere Menschen leiden unter quälendem Schwindel, der sie im Alltag stark beeinträchtigt und zu Stürzen und Verletzungen führen kann. Die Ursachen sind vielfältig und oft finden sich - gerade bei den Älteren - auch mehrere Gründe. Die meisten Formen von Schwindel sind glücklicherweise harmlos, es gibt aber auch spezielle Erkrankungen des Gleichgewichtssystems, die plötzlich und in jedem Lebensalter auftreten können. Häufigste Ursache für das Auftreten kurzzeitigen Drehschwindels ist z.B. der gutartige Lagerungsschwindel, der auf einer Ablösung der als Otolithen bezeichneten Kristalle im Bereich des Gleichgewichtsorgans beruht und eine einfach zu behandelnde, wenn auch äußerst unangenehme Form des Schwindels darstellt. Es existieren aber auch zahlreiche andere Störungen des Gleichgewichtssystems, hierunter der Morbus Menière, Entzündungen des Gleichgewichtsnervs und bestimmte Sonderformen der Migräne. Auch eine Multiple Sklerose kann sich durch ein plötzliches Schwindel-Syndrom bemerkbar machen. Im schlimmsten Fall kann aber auch ein Schlaganfall oder eine Engstelle der hirnversorgenden Gefäße hinter dem plötzlichen Auftreten von Schwindel stehen und sollte dann unbedingt weiter abgeklärt werden. Bei chronischem Schwindel muss oft auch nach Ursachen geforscht werden, die gar nicht direkt mit dem Schwindel zusammenhängen, z.B. Kreislauf- oder Stoffwechsel-Störungen, zu viele Medikamente, ein gestörter Flüssigkeits-Haushalt, eine Polyneuropathie oder vielfältige psychische Ursachen.
Polyneuropathie ist ein Oberbegriff für Erkrankungen, die meistens viele Nerven mit Ausnahme der Nervenzellen in Gehirn und Rückenmark betreffen. Meistens macht sich eine Polyneuropathie bemerkbar durch Taubheitsgefühle, brennende oder unangenehme Missempfindungen ("Nadelstiche" und "Kribbeln") im Bereich der Zehen und Fußsohlen, später oft auch der Unterschenkel und Fingerspitzen. In der neurologischen Untersuchung finden sich häufig Reflexausfälle und in den Messungen verzögerte Nervenleitungsgeschwindigkeiten. Häufige Ursachen sind z.B. Diabetes oder ein erhöhter Alkoholkonsum, es gibt aber auch genetisch bedingte Formen oder seltenere Ursachen wie Vitaminmangel, Medikamente, Infektionskrankheiten oder bestimmte Formen von Krebs, die zu einer Polyneuropathie führen können.
Psychiatrie und Psychotherapie
Die Psychiatrie befasst sich mit der Erkennung und Behandlung von psychischen und seelischen Störungen. Zudem spielt die Prävention, Rehabilitation und die Lebensbegleitung psychisch Kranker eine sehr wichtige Rolle.
Wir als psychiatrische Fachärzte untersuchen und behandeln die Veränderungen und Störungen der Gefühle, des Denkens, aber auch der Stimmungen, des Antriebs und des Gedächtnisses. Als Ursache von psychischen Erkrankungen sind meist mehrere Ursachen anzunehmen. Oft sind u.a. Veränderungen des Gehirnstoffwechsels und der Gehirnsubstanz an der Entstehung beteiligt. Auch aktuelle Erlebnisse, zurückliegende belastende Ereignisse, seelische Konflikte und zwischenmenschliche Spannungen können zur Entwicklung einer psychischen Störung beitragen.
Die Demenz ist eine langsam fortschreitende Hirnerkrankung, die mit einem zunehmenden Verfall und Abbau der geistigen Fähigkeiten einhergeht. Anfangs findet sich eine leichte Vergesslichkeit, in der Folge kommt es zu Störungen des Gedächtnisses und der mentalen Funktionen sowie zu Schwierigkeiten bei der Verrichtung alltäglicher Dinge. Im weiteren Verlauf kann es zu einer Wesensveränderung mit zunehmender Einbuße der eigenen Selbstständigkeit bis hin zur Pflegebedürftigkeit kommen.
In Deutschland leben derzeit über eine Million Menschen mit einer mindestens mittelschweren Demenz. Bei den über 85-Jährigen liegt bei jedem Vierten eine Demenz vor.
Die häufigste Demenzform ist die Alzheimer-Erkrankung, sie betrifft über zwei Drittel aller Demenzen.
Eine ursächliche Behandlung der Alzheimer-Demenz ist aktuell noch nicht bekannt. Die Behandlung von Demenzkranken sollte deshalb auf das Erhalten von alltagsrelevanten Fähigkeiten (u.a. medikamentöse Behandlung) abzielen und die Versorgungssituation von Erkrankten und Angehörigen verbessern.
Substanzen wie Alkohol, Tabak, bestimmte Beruhigungs- und Schlafmittel wie Benzodiazepine und illegale Drogen, z.B. Cannabis, Ecstasy, LSD, Kokain und Heroin (Opioide) besitzen allesamt ein Suchtpotenzial.
Eine Suchterkrankung entsteht über die Stufen Erfahrung - Wiederholung – Gewöhnung.
Als Gewöhnung (Toleranz) wird die Abnahme der Drogenwirkung bei wiederholter Gabe bezeichnet. Dieser Wirkungsverlust wird bei Suchtpatienten mit Einnahme immer höherer Dosen kompensiert.
Bei einer Abhängigkeit müssen im Laufe der letzten 12 Monate mindestens drei dieser sechs Kriterien erfüllt sein:
- starkes, unwiderstehliches Verlangen, ein bestimmtes Rauschmittel zu konsumieren
- verminderte Kontrollfähigkeit über Menge, Zeitpunkt und Dauer der Zufuhr
- körperliche Entzugserscheinungen
- stetige Dosissteigerung aufgrund der Toleranzentwicklung
- wachsender Interessenverlust an anderen Dingen
- anhaltender Konsum trotz nachweisbarer schädlicher gesundheitlicher oder sozialer Folgen
Nach aktuellen Schätzungen gibt es in Deutschland:
ca. 16 Mio. Raucher, ca. 1,7 Mio. Alkoholabhängige, ca. 1,1 bis 1,4 Mio. Medikamentenabhängige, ca. 150.000 Drogenabhängige.
Die Schizophrenie ist eine psychische Störung, bei der Denken, Wahrnehmung und Gefühle beeinträchtigt sind. Die typischen Symptome umfassen Halluzinationen, insbesondere das Hören von Stimmen, die andere nicht hören, Beobachtungs- oder Verfolgungswahn und unlogisches, für andere nicht nachvollziehbares Denken. U.a. kann es auch zu der Überzeugung kommen, dass Gedanken von außen eingegeben oder entzogen würden. Zustände mit starker Erregung oder ausgeprägter Antriebshemmung, z.T. auch im Wechsel, sind nicht selten.
Schizophrene leiden erheblich unter ihrer Erkrankung, nehmen aber häufig von sich aus keine Hilfe in Anspruch. Vermittlung und Motivation durch andere sind meist nötig. Die Schwere der Erkrankungen nimmt zu, je länger sie unbehandelt bleibt.
Die Schizophrenie ist keine seltene Krankheit, einer von 100 Erwachsenen erkrankt in seinem Leben an einer Schizophrenie. Derzeit leiden in Deutschland aktuell rund 800.000 Menschen an einer Schizophrenie. Typischerweise tritt die Krankheit erstmals im frühen Erwachsenenalter auf, bei Männern in der Regel zwischen dem 20. und 25. Lebensjahr, bei Frauen zwischen dem 25. und 30. Lebensjahr.
Die frühe Diagnose ermöglicht eine rechtzeitige Behandlung, die einer Chronifizierung vorbeugt. Bei Früherkennung und frühzeitiger Behandlung ist die Prognose der Krankheit Schizophrenie deutlich besser. Die Therapie umfasst dabei zum einen eine, in den meisten Fällen notwendige medikamentöse Therapie, zum anderen soziotherapeutische und psychotherapeutische Maßnahmen.
Eine Depression ist eine psychische Erkrankung, die sich in zahlreichen unterschiedlichen Beschwerden äußern kann. Mögliche Anzeichen einer Depression sind eine dauerhaft gedrückte Stimmung, eine Hemmung von Antrieb und Denken, Freud- und Interessensverlust sowie vielfältige körperliche Symptome, die von Schlaflosigkeit über Appetitstörungen bis hin zu Schmerzzuständen reichen. Bei vielen der Betroffenen kommt es im Verlauf zu Selbstmordgedanken, wobei sich etwa 10% aller Patienten mit wiederkehrenden depressiven Phasen suizidieren.
In Deutschland sind es schätzungsweise 5% der Bevölkerung, d.h. etwa 4 Millionen Menschen, die aktuell an einer Depression leiden.
Kommt es zu Phasen mit gesteigertem Antrieb und übermäßig gehobener und distanzloser Stimmung, ist eine Manie anzunehmen. Liegen manische und depressive Phasen im Wechsel vor, wird von einer bipolaren Störung (Manisch-Depressiv) gesprochen.
Depressionen können in der Regel gut behandelt werden. In Frage kommen die Psychotherapie, physikalische Maßnahmen oder eine medikamentöse Behandlung mit Antidepressiva. Häufig wird auch eine Kombination aus medikamentöser und psychotherapeutischer Behandlung angewandt. Insbesondere bei mittelschweren und schweren Depressionen ist eine medikamentöse Behandlung mit speziell gegen Depressionen wirksamen Arzneien (Antidepressiva) sinnvoll und wirksam.
Angsterkrankungen zählen neben Depressionen zu den häufigsten psychischen Erkrankungen. Trotz Fehlen akuter Gefahren und Bedrohungen kommt es bei Vorliegen dieser Erkrankungen zu massiven Angst- und Panikzuständen. Je nach Art der vorherrschenden Angstsymptomatik werden verschiedene Formen von Angststörungen unterschieden. Die drei wichtigsten Angsterkrankungen sind die Panikstörung, die generalisierte Angststörung und phobische Störungen (z.B. Platzangst, Flugangst, Höhenangst, soziale Phobie).
Unter Zwängen versteht man Gedanken und/oder Handlungen, zu denen man aus innerem Drang gezwungen ist. D.h. diese Gedanken und Handlungen drängen sich gegen den eigenen Willen auf und werden als unsinnig erlebt. Trotz innerem Widerstand müssen die Handlungen durchgeführt bzw. die Gedanken gedacht werden, da sonst ausgeprägte Ängste und Unbehagen auftreten. Z.T. versuchen die Betroffenen, negative, Angst auslösende Gedanken durch wiederholte Zwangshandlungen zu kontrollieren. Beispiele hierfür wären Waschzwänge, Kontrollzwänge, Symmetriezwänge oder Zählzwänge.
Bei beiden Erkrankungen (Angst- und Zwangsstörungen) kommen sinnvollerweise Kombinationen von Antidepressiva und einer Psychotherapie (meist Verhaltenstherapie) zum Einsatz und tragen in den meisten Fällen zu einer guten Rückbildung der Beschwerden bei.
Die Borderline-Persönlichkeitsstörung ist eine komplexe und schwere psychische Störung, die durch ein Muster aus emotionaler Instabilität (schnell wechselnde Gefühlslagen), konfliktreichen zwischenmenschlichen Beziehungen, Störungen des Selbstbildes, Impulskontrollstörungen und selbstverletzenden Verhaltensweisen definiert ist.
Die Häufigkeit der Borderline-Störung wird mit etwa 1-2% in der Gesamtbevölkerung angegeben. Manche neuere Untersuchungen sprechen sogar von 5,9% in bestimmten Regionen. Andere Persönlichkeitsstörungen sind z.B. die narzisstische, die dependente, die anankastische oder die histrionische Persönlichkeitsstörung.
Die sogenannte Aufmerksamkeits-Überaktivitäts-Störung betrifft, wie der Name schon sagt, eine Störung der Aufmerksamkeit in Verbindung mit motorischer Überaktivität und einer verminderten Impulskontrolle. Dies kann oftmals so ausgeprägt sein, dass es bei einem hohen Anteil der Betroffenen zu deutlichen Schwierigkeiten in wichtigen Lebenssituationen wie Familie, Schule und Beruf kommt. Die Folge sind häufige Konflikte mit Vorgesetzten oder in zwischenmenschlichen Beziehungen.
In Deutschland wird die Anzahl der ADHS-Patienten in der Altersgruppe zwischen 6 und 18 Jahren auf ungefähr 5% geschätzt. Jungen sind etwa 4-mal häufiger betroffen als Mädchen, wobei bei Mädchen der gesteigerte Bewegungsdrang weniger ausgeprägt ist und die Diagnose deswegen auch weniger häufig gestellt wird.
In vielen Fällen kommt es im Erwachsenenalter zu einer weitgehenden Verbesserung der Symptomatik, jedoch erfüllen bis zu 2% der Betroffenen die Kriterien eines ADHS auch im Erwachsenenalter.
Eine Medikation ist in der Regel nur bei mittel und schwer betroffenen Fällen notwendig. Ziel der Behandlung ist es, die Aufmerksamkeits-, Konzentrations- und Selbststeuerungsfähigkeit zu verbessern und somit den Leidensdruck zu mindern. In manchen Fällen werden so erst die Voraussetzungen für weitere therapeutische Arbeit, wie z.B. in der Verhaltenstherapie, geschaffen. Zur medikamentösen Behandlung bei ADHS werden in erster Linie Stimulanzien eingesetzt, die den Dopaminstoffwechsel im Gehirn beeinflussen.
Falls Sie den Wunsch haben, eine ADHS-Diagnostik durchführen lassen zu wollen:
Bitte haben Sie Verständnis dafür, dass wir bei einer Unzahl täglicher Anfragen derzeit keine Kapazitäten mehr für die ADHS-Erstdiagnostik vorhalten können.
Die Psychotherapie spielt eine zentrale Rolle in der Behandlung von psychischen und psychosomatischen Erkrankungen. In der Psychotherapie wird ein bewusster und geplanter Prozess in Gang gesetzt, um Verhaltensstörungen zu beeinflussen, psychisches Leid zu lindern oder zu heilen und seelische sowie zwischenmenschliche Konflikte zu bewältigen.
Die beiden wichtigsten Therapieformen der Psychotherapie bilden die so genannte tiefenpsychologisch orientierte Psychotherapie (Psychoanalyse) und die Verhaltenstherapie.
In der Tiefenpsychologie wird angenommen, dass psychische Störungen durch vergangene Konflikte bedingt sind. Im Vordergrund der Behandlung stehen somit Aufdeckung und Auflösung dieser Konflikte sowie unbewusster Motive.
Die Verhaltenstherapie geht davon aus, dass jedes Verhalten erlernt ist, durch Wiederholung aufrechterhalten wird, aber auch durch bestimmte Maßnahmen wieder verlernt werden kann. Dabei werden zu dem von außen beobachtbaren Verhalten auch Gefühle, Gedanken, Motive und Bewertungen mit in die Therapie einbezogen. Psychische Störungen werden als fehlerhaft erlerntes Verhalten in Anpassung an äußere und innere Reize gesehen und nicht, wie in der Psychoanalyse, als Symptom eines unbewussten Konflikts. Die Verhaltenstherapie macht sich somit zum Ziel, falsch Gelerntes umzubewerten bzw. umzulernen oder Fähigkeiten, welche bisher nicht gelernt wurden, einzuüben.
Diagnostische Methoden
In unserem diagnostischen Segment verfügen wir über das gesamte Spektrum neurologischer und psychiatrischer Untersuchungsmethoden.
Die Aufzeichnung der gesamten elektrophysiologischen Diagnostik (EEG, EP, NLG, EMG) erfolgt digital, ebenso die Abspeicherung der Ultraschall-Bilder und die Archivierung der Testergebnisse aus Labor und den neuropsychologischen Testungen, sodass eine direkte Auswertung am Rechner-Arbeitsplatz Ihres behandelnden Arztes möglich ist. Die Befunde können dann gemeinsam besprochen und auch bei einer späteren Kontrolluntersuchung direkt miteinander verglichen werden.
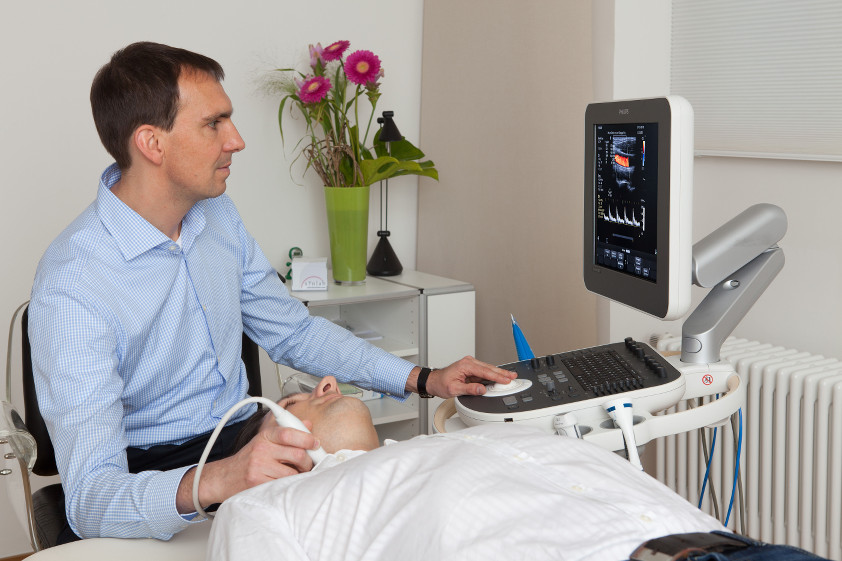
Mit Hilfe der Farbduplexsonographie lassen sich die hirnversorgenden Gefäße bildlich darstellen und der Blutfluss innerhalb der Gefäße messen. Auf diese Weise lassen sich Wandveränderungen oder Auflagerungen auf den Gefäßwänden (Plaques), z.B. bei Arteriosklerose, erkennen und ihre Auswirkungen auf die Hirndurchblutung direkt ermitteln. Auch Gefäßverengungen und Arterienverschlüsse, z.B. durch Thromben oder Embolien, werden erkannt und können in verschiedene Schweregrade eingeteilt werden. Dies ist wichtig, da bei starker Arteriosklerose oder bei Verengungen der Gefäße das Risiko ansteigt, dass sich ein Plaque löst oder dass ein Gefäß sich weiter verschließt, so dass es zu einem Schlaganfall kommen kann. In manchen Fällen wird dann sogar eine gefäßerweiternde Operation oder eine Aufdehnung des Gefäßes von innen notwendig, das anschließend mit einem Drahtgitter (Stent) offen gehalten werden muss. Im NeuroZentrum am Königsplatz verfügen wir über ein modernes Ultraschallgerät, mit dem wir sowohl die Halsarterien als auch die Gefäße im Kopf durch die Schädeldecke hindurch darstellen können (extra- und intrakranielle Farbduplexsonographie).
Die Elektroencephalographie oder Hirnstrom-Ableitung ist eine Methode zur Messung der elektrischen Aktivität des Gehirns. Hierfür werden Elektroden am Kopf angebracht und die vom Gehirn erzeugten Spannungsschwankungen an der Kopfoberfläche aufgezeichnet. Das Elektroenzephalogramm ist die grafische Darstellung dieser Schwankungen. Bei der Auswertung des Elektroenzephalogramms findet man Hinweise für Funktionsstörungen des Gehirns. Das EEG wird vor allem zur Untersuchung von Epilepsien eingesetzt, aber auch in der Diagnostik bei Alzheimer-Demenz, Schlaganfällen, Hirnblutungen, entzündlichen Erkrankungen des Gehirns oder bei Hirntumoren. Oft benötigt es Ihr Neurologe auch zur Klärung der Ursachen von Kopfscherzen oder bestimmten Formen von Schwindel.
Ähnlich wie beim oben beschriebenen EEG werden bei den evozierten Potentialen Spannungsschwankungen an der Kopfoberfläche gemessen. Es wird aber nicht wie beim EEG die Aktivität in Ruhe aufgezeichnet, sondern es werden Spannungsschwankungen registriert, die durch wiederholte Reizung eines Sinnesorgans oder peripheren Nervs ausgelöst werden. Bei der Auswertung dieser Spannungsschwankungen achtet man auf die Form der Welle, die Wellenhöhe und die Dauer, die das Signal vom gereizten Sinnesorgan bis zum Gehirn braucht.
Im NeuroZentrum am Königsplatz bieten wir die Untersuchung folgender evozierter Potentiale an:
- Visuell evozierte Potentiale (VEP):
Hierbei betrachtet der Patient auf einem Bildschirm ein Schachbrettmuster, dessen Farbfelder in kurzen Abständen von schwarz nach weiß bzw. von weiß nach schwarz wechseln. Dabei werden die hierdurch ausgelösten evozierten Potentiale über der Sehrinde aufgezeichnet. Die VEP liefern wichtige Aussagen über die Funktion der Sehbahn oder eine Entzündung der Sehnerven, wie sie z.B. häufig bei der Multiplen Sklerose vorkommen kann. - Akustisch evozierte Potentiale (AEP):
Bei dieser Untersuchung wird dem Patienten ein Kopfhörer aufgesetzt und die Reaktionen des Gehirns auf wiederholte Klicktöne gemessen. Hierdurch lassen sich z.B. Aussagen über bestimmte Hörstörungen treffen, aber auch über die Funktion des Hirnstammes und des Mittelhirns, durch welche die Hörbahn läuft. - Somatosensorisch evozierte Potentiale (SEP):
Zur Messung der somatosensorisch evozierten Potentiale wird die Hautoberfläche durch schwache elektrische Reize stimuliert. Hierdurch werden diejenigen Nerven gereizt, die für diesen Hautabschnitt zuständig sind und die Signale über das Rückenmark an das Gehirn weitergeleitet. Durch Auswertung der Signalantworten an der Kopfoberfläche lassen sich Aussagen darüber treffen, ob Störungen im Verlauf des Nerven, bei seinem Eintritt ins Rückenmark, dem Verlauf der Nervenbahnen im Rückenmark selbst oder im Gehirn vorliegen. Die Methode wird häufig bei entzündlichen Erkrankungen des Zentralnervensystems eingesetzt,. z.B. der Multiplen Sklerose, aber auch bei Bandscheibenerkrankungen oder Polyneuropathien.
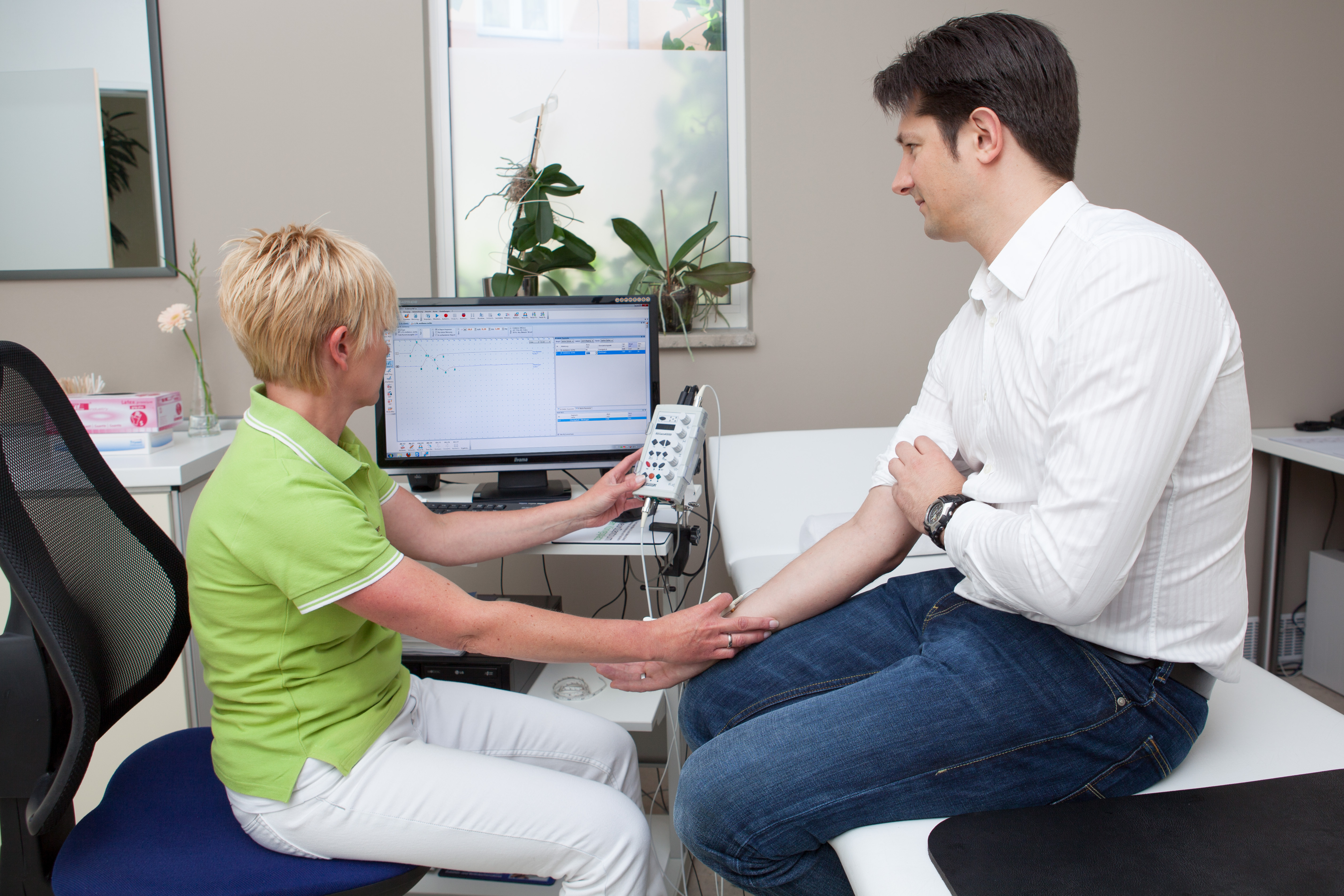
Bei dieser Untersuchungsmethode wird die Leitfähigkeit einzelner Nerven direkt gemessen. Dies geschieht durch Reizung des entsprechenden Nerven durch einen elektrischen Impuls und Messung der Impulsantwort an einer weiter entfernt gelegenen Stelle im Verlauf dieses Nerven. Die Dauer, die der elektrische Impuls entlang des Nerven braucht, wird gemessen und hieraus die Nervenleitgeschwindigkeit berechnet. Die Nervenleitgeschwindigkeit und/oder die Höhe des gemessenen Potentials ändern sich, wenn z.B. eine Engstelle oder eine andere Störung im Verlauf des untersuchten Nerven vorliegt. Die Messung der Nervenleitgeschwindigkeit ist besonders wichtig zu Untersuchung der Nerven der Arme und Beine, wie zum Beispiel beim Karpaltunnelsyndrom oder einer Polyneuropathie. Man kann sie aber auch zur Prognosebestimmung bei einer Lähmung des Gesichtsnerven (Fazialisparese) und bei Nervenverletzungen einsetzen.
Die Elektromyographie wird zur Messung der elektrischen Muskelaktivität angewendet. Mit Hilfe von konzentrischen Nadeln werden die Potentialschwankungen bestimmter Gruppen von Muskelfasern, den motorischen Einheiten, bestimmt und ausgewertet. Hierbei wird auf die Ruheaktivität und die Aktivität bei Anspannung des untersuchten Muskels geachtet. Je nach Art, Form oder Häufigkeit bestimmter Potentialschwankungen lassen sich Rückschlüsse auf eine zugrunde liegende Krankheit ziehen. Die Elektromyographie wird vor allem eingesetzt bei Erkrankungen des Muskels selbst, den sogenannten Myopathien, oder bei Entzündungen des Muskels, den Myositiden. Sie wird aber auch bei bestimmten Störungen eingesetzt, bei denen der Kontakt vom Nerv zum Muskel verloren geht, z.B. bei der Amyotrophen Lateralsklerose (ALS), oder bei Bandscheibenerkrankungen.
Die Untersuchung des Nervenwassers ist bei Verdacht auf bestimmte neurologische Erkrankungen wichtig, z.B. bei Hirnhautentzündungen, bei Multipler Sklerose, bei der durch Zecken übertragenen Borreliose oder bestimmten Demenz-Erkrankungen. Das Nervenwasser umgibt das Gehirn und das Rückenmark und ist normalerweise eine klare, zuckerhaltige Flüssigkeit. Bei der Liquorpunktion wird mit Hilfe einer Punktionsnadel, die im Bereich der Lendenwirbelsäule und deutlich unterhalb des Rückenmarks platziert wird, eine geringe Menge Nervenwasser entnommen und anschließend sofort ins Labor transportiert, um eine genaue Auswertung der Bestandteile vorzunehmen.
Bei zahlreichen neurologischen und psychiatrischen Erkrankungen ist es wichtig, Laborwerte zu bestimmen, um einen Zusammenhang mit Funktionsstörungen der anderen Organe des Körpers nicht zu übersehen oder auch um festzustellen, ob bestimmte Medikamente überhaupt gegeben werden müssen. Für bestimmte Nervenkrankheiten können auch ein Vitaminmangel oder eine Schilddrüsenüber- oder -unterfunktion verantwortlich sein, die sich im Labor feststellen lassen. Und zu guter Letzt sollte die Auswirkung mancher Medikamente auf die Regelkreise des Körpers, die Leber und die Niere regelmäßig kontrolliert werden.
Bei vielen psychischen Störungen, aber auch bei der Alzheimer-Erkrankung, bei Veränderung der Gehirnfunktionen durch Schlaganfall oder einer Hirnverletzung, sind neuropsychologische Tests sinnvoll, um genau festzustellen, welche Leistungsbereiche betroffen sind und in welchem Ausmaß dies der Fall ist. Gerade bei psychischen Störungen sind die Testungen auch eine hilfreiche Methode, um die richtige Diagnose zu finden. Und sind die Funktionsstörungen erst einmal bekannt, können diese auch gezielter therapiert werden.
Arbeiten Sie mit uns!
Wir suchen stets neue MitarbeiterInnen für die Arbeit am und mit unseren Patienten, sowie für die (Weiter-) Entwicklung unserer vielfältigen Angebotspalette. Auch wenn Sie gerade keine passende Ausschreibung für Ihr persönliches Profil finden – bewerben Sie sich gerne! Manchmal finden wir auch zum Menschen einfach die passende Aufgabe bei uns.
Individuelle Gesundheitsleistungen
Im NeuroZentrum am Königsplatz erhalten Sie folgende Gesundheitsleistungen:
- Bestimmung des individuellen Risikos
mit Farbduplexsonographie inkl. Messung der Intima-Media-Dicke - Laborbestimmungen
- Blutdruck-Messung
- Fragebogen zur Risikoeinstufung
- Neuropsychologische Testung [CERAD-Testbatterie]
- EEG
- Laborbestimmungen nach Leitlinien
- Liquordiagnostik
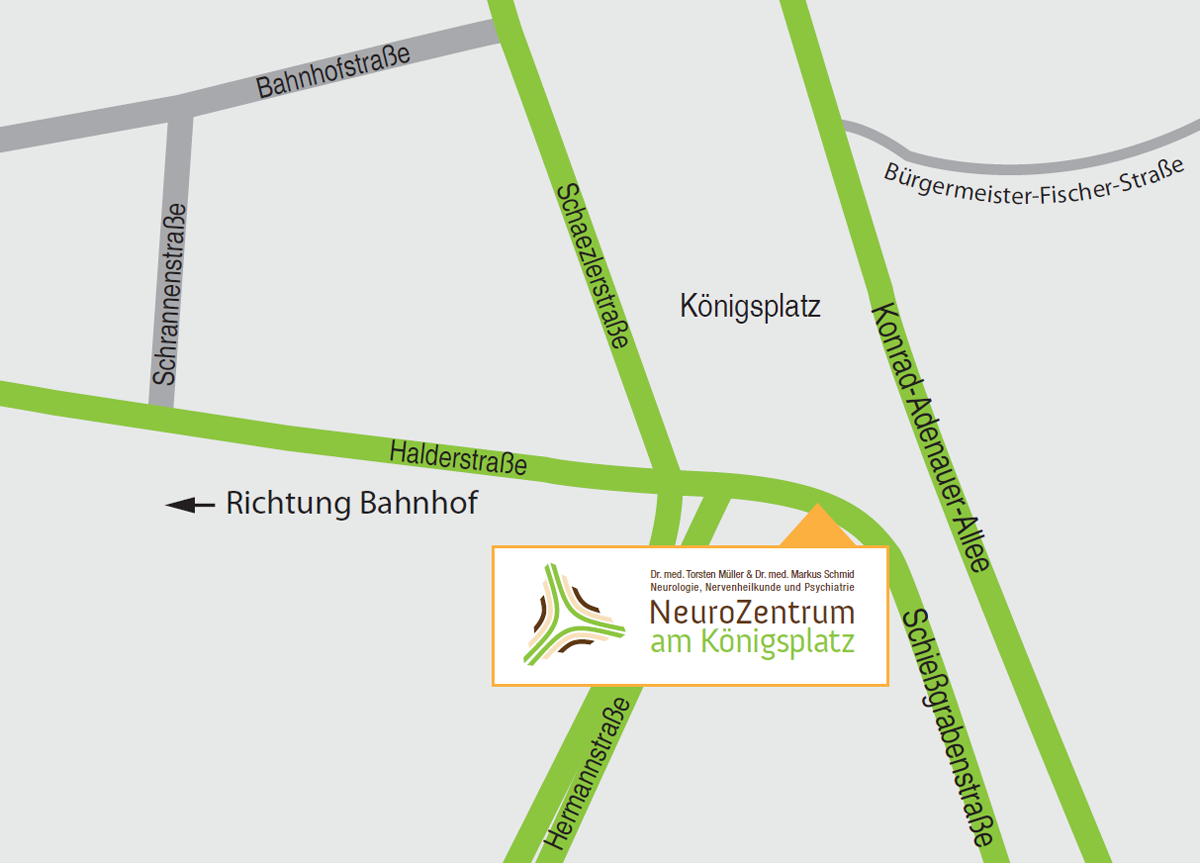
Praxisrundgang




NeuroZentrum am Königsplatz
Schießgrabenstr. 2
86150 Augsburg
Gesetzlich Versicherte und allgemeine Anfragen:
0821 / 35099
Privat Versicherte und Selbstzahlende:
0821 / 50840672
Rezept-Hotline: 0821 / 5088380
Fax: 0821/512939
E-Mail: info@nz-k.de
Öffnungszeiten
| Montag | 08.00 – 12.00 Uhr und 14.00 – 18.00 Uhr |
| Dienstag | 08.00 – 12.00 Uhr und 14.00 – 18.00 Uhr |
| Mittwoch | 08.00 – 12.00 Uhr |
| Donnerstag | 08.00 – 12.00 Uhr und 14.00 – 18.00 Uhr |
| Freitag | 08.00 – 12.00 Uhr |